Kitabı oku: «Cardiología y enfermedades cardiovasculares», sayfa 2
10. Wong ND, Glovaci D, Wong K, et al. Global cardiovascular disease risk assessment in United States adults with diabetes. Diabetes Vasc Dis Re. 2012;9(2):146-152. https://doi.org/10.1177/1479164112436403
11. Ford ES. Trends in the risk for coronary heart disease among adults with diagnosed diabetes in the US: findings from the National Health and Nutrition Examination Survey, 1999-2008. Diabetes care. 2011;34(6):1337-1343. https://doi.org/10.2337/dc10-2251
12. Rana JS, Liu JY, Moffet HH, et al. Diabetes and prior coronary heart disease are not necessarily risk equivalent for future coronary heart disease events. J Gen Intern Med. 2016;31:387-393. https://doi.org/10.1007/s11606-015-3556-3
13. Malik S, Budoff MJ, Katz R, et al. Impact of subclinical atherosclerosis on cardiovascular disease events in individuals with metabolic syndrome and diabetes: the multi-ethnic study of atherosclerosis. Diabetes care. 2011;34(10):2285-2290. https://doi.org/10.2337/dc11-0816
14. Mondesir FL, Brown TM, Muntner P, et al. Diabetes, diabetes severity, and coronary heart disease risk equivalence: reasons for geographic and racial differences in stroke (REGARDS). Am Heart J. 2016;181:43-51. https://doi.org/10.1016/j.ahj.2016.08.002
15. Cosentino F, Grant PJ, Aboyans V, et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD: The Task Force for diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and the European Association for the Study of Diabetes (EASD). Eur Heart J. 2020;41(2):255-323. https://doi.org/10.1093/eurheartj/ehz486
16. Pfeffer MA, Claggett B, Diaz R, Dickstein K, et al. Lixisenatide in patients with type 2 diabetes and acute coronary syndrome. N Engl J Med. 2015;373(23):2247-2257. DOI: 10.1056/NEJMoa1509225
17. Holman RR, Bethel MA, Mentz RJ, et al. Effects of once-weekly exenatide on cardiovascular outcomes in type 2 diabetes. N Engl J Med. 2017;377(13):1228-1239. DOI: 10.1056/NEJMoa1612917
18. Marso SP, Daniels GH, Brown-Frandsen K, et al. Liraglutide and cardiovascular outcomes in type 2 diabetes. N Engl J Med. 2016;375(4):311-322. DOI: 10.1056/NEJMoa1603827
19. Marso SP, Bain SC, Consoli A, et al. Semaglutide and cardiovascular outcomes in patients with type 2 diabetes. N Engl J Med. 2016;375:1834-1844. DOI: 10.1056/NEJMoa1607141
20. Husain M, Birkenfeld AL, Donsmark M, et al. Oral semaglutide and cardiovascular outcomes in patients with type 2 diabetes. N Engl J Med. 2019;381(9):841-851.
21. Hernandez AF, Green JB, Janmohamed S, et al. Albiglutide and cardiovascular outcomes in patients with type 2 diabetes and cardiovascular disease (Harmony Outcomes): a double-blind, randomised placebo-controlled trial. Lancet. 2018;392(10157):1519-1529. https://doi.org/10.1016/S0140-6736(18)32261-X
22. Zelniker TA, Wiviott SD, Raz I, et al. Comparison of the effects of glucagon-like peptide receptor agonists and sodium-glucose cotransporter 2 inhibitors for prevention of major adverse cardiovascular and renal outcomes in type 2 diabetes mellitus: systematic review and meta-analysis of cardiovascular outcomes trials. Circulation. 2019;139(17):2022-2031. https://doi.org/10.1161/CIRCULATIONAHA.118.038868
23. Gerstein HC, Colhoun HM, Dagenais GR, et al. Dulaglutide and cardiovascular outcomes in type 2 diabetes (REWIND): a double-blind, randomised placebo-controlled trial. Lancet. 2019;394(10193):121-130. https://doi.org/10.1016/S0140-6736(19)31149-3
24. Zinman B, Wanner C, Lachin JM, et al. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med. 2015;373:2117-2128. DOI: 10.1056/NEJMoa1504720
25. Neal B, Perkovic V, Matthews DR, et al. Rationale, design and baseline characteristics of the canagliflozin cardiovascular assessment study-renal (CANVAS-R): a randomized, placebo-controlled trial. Diabetes Obes Metab. 2017;19(3):387-393. https://doi.org/10.1111/dom.12829
26. Wiviott SD, Raz I, Bonaca MP, et al. Dapagliflozin and cardiovascular outcomes in type 2 diabetes. N Engl J Med. 2019;380(4):347-357. DOI: 10.1056/NEJMoa1812389
27. Perkovic V, Jardine MJ, Neal B, et al. Canagliflozin and renal outcomes in type 2 diabetes and nephropathy. N Engl J Med. 2019;380(24):2295-2306.
28. McMurray JJ, Solomon SD, Inzucchi SE, et al. Dapagliflozin in patients with heart failure and reduced ejection fraction. N Engl J Med. 2019;381(21):1995-2008. DOI: 10.1056/NEJMoa1911303
Dislipidemias: metas de tratamiento
Carlos Arturo Martínez Cano
Cristhian Felipe Ramírez Ramos
Gustavo Adolfo Castilla Agudelo
Resumen
Es común encontrar en nuestra práctica clínica pacientes con dislipidemia que tienen mayor riesgo de desarrollar una enfermedad cardiovascular ateroesclerótica, en especial enfermedad coronaria. Son múltiples las sociedades científicas en el mundo que han presentado su visión y recomendaciones respecto del manejo de esta afección cuando está asociada a la enfermedad cardiovascular, las cuales no se alejan de los conceptos fundamentales sobre la enfermedad. Las mayores diferencias se pueden resumir en estimación de riesgo, metas de tratamiento y aplicabilidad. Las recomendaciones en general están enfocadas en tres puntos: el primero es de acuerdo con la ausencia de enfermedad cardiovascular (prevención primaria), el segundo es en caso de presencia de esta (prevención secundaria) y el último ante el diagnóstico de trastornos congénitos o adquiridos de los lípidos. El enfoque del manejo del paciente con dislipidemia comprende los siguientes apartados: diagnóstico adecuado, descartar causas secundarias de dislipidemia y considerar causas genéticas, estratificación de riesgo cardiovascular, tratamiento según metas y finalmente monitorización de la respuesta al tratamiento y los efectos secundarios.
Palabras clave: dislipidemias, enfermedades cardiovasculares, LDL-colesterol, metas, inhibidores de hidroximetilglutaril-CoA reductasas.
Introducción
Las ateroesclerosis y sus complicaciones continúan siendo la principal causa de muerte en el mundo y generan una gran carga económica. La principal complicación de la ateroesclerosis es la enfermedad isquémica coronaria que termina siendo la principal causa de mortalidad en Colombia y en el mundo (1). Numerosos factores de riesgo para ateroesclerosis han sido identificados como dislipidemia, diabetes mellitus (DM), hipertensión arterial (HTA), tabaquismo, obesidad, entre otros, que al ser controlados permiten disminuir la carga de enfermedad (1). Según el estudio INTERHEART (por sus siglas en inglés), que estudió los principales factores de riesgo de infarto en diferentes poblaciones mundiales, las anormalidades lipídicas y el fumar fueron los dos principales factores de riesgo para infarto de miocardio (IM) (2).
La evidencia que el colesterol elevado se asocia con enfermedad ateroesclerótica viene de múltiples estudios tanto en animales como en humanos, estudios genéticos, epidemiológicos y ensayos clínicos (3-4). Algunos de estos estudios epidemiológicos muestran que el nivel óptimo de colesterol total (CT) es de 150 mg/dl y colesterol de baja densidad (LDL, por sus siglas en inglés) de 100 mg/d (5-6). Las poblaciones con niveles de colesterol en estos rangos tienen tasas de enfermedad ateroesclerótica bajas. Múltiples ensayos clínicos han demostrado que la disminución del nivel de colesterol por medio de medicamentos reduce las tasas de eventos cardiovasculares (7-8). Los datos de un metanálisis realizado con 26 ensayos clínicos de estatinas por parte del Cholesterol Treatment Trialists Collaboration (CTT) demuestran que por cada 1 mmol (39 mg/dl) de disminución de colesterol LDL hay una disminución relativa del riesgo de un evento cardiovascular mayor del 22 %, sin importar el valor basal de colesterol LDL, lo que significa que si se logra una disminución del colesterol LDL de 80 mg/dl la disminución del riesgo relativo puede llegar a un 40 % aproximadamente (7).
Un metanálisis y una revisión sistemática más recientemente publicados que evaluaron 300 000 participantes de 52 ensayos clínicos de medicamentos que incluyeron no solo estatinas sino también ezetimiba e inhibidores de proproteína convertasa de subtilisina/kexina tipo 9 (iPCSK-9) encontró una disminución relativa del riesgo de eventos vasculares mayores de un 19 % por cada 1 mmol de disminución de colesterol LDL, beneficio que se mantuvo aun en aquellos con un LDL basal menor de 80 mg/dl, el cual fue aun mayor en pacientes jóvenes y con menor riesgo cardiovascular. Estos datos confirman el beneficio de disminución de LDL con estatinas, ezetimiba o iPCSK9, y también demuestran que la disminución relativa del riesgo es proporcional a la reducción del colesterol LDL, aun con hipolipemiantes no estatinas, sin importar el nivel basal de este, lo que soporta el concepto de que mientras más bajo mejor (9).
Ahora bien, para comprender con mayor precisión este asunto, primero se mencionarán brevemente algunos conceptos básicos. Los lípidos circulantes se transportan en lipoproteínas que movilizan los lípidos a varios tejidos para ser usados como medio de energía, producción de hormonas esteroides y formación de ácidos biliares. Las lipoproteínas consisten en colesterol esterificado y no esterificado, triglicéridos (TAG, por sus siglas en inglés), fosfolípidos y proteínas. Estas pueden ser de diferentes tipos según su composición: quilomicrones (QM), lipoproteínas de muy baja densidad (VLDL, por sus siglas en inglés), lipoproteínas de densidad intermedia (IDL, por sus siglas en inglés), lipoproteínas de baja densidad (LDL, por sus siglas en inglés) y lipoproteínas de alta densidad (HDL, por sus siglas en inglés). Para la génesis de la enfermedad ateroesclerótica, las más importantes son las que tienen en su corteza una apolipoproteína específica llamada ApoB-100, de modo que son las LDL las más representativas, aunque no las únicas, pues VLDL, IDL y lipoproteína (a) también contienen ApoB. Al aumentarse las LDL (principal aportante de ApoB), se depositan en la íntima arterial, son retenidas por los glucosaminoglucanos y oxidadas, favorecen inflamación y atraen monocitos que se convierten en macrófagos, que luego de fagocitar las LDL oxidadas se transforman en células espumosas; al lisarse liberan enzimas que afectan el endotelio. Las partículas de LDL más pequeñas como las presentes en personas con DM y síndrome metabólico atraviesan con mayor facilidad el endotelio, y son retenidas por mayor tiempo al unirse más ávidamente con los glucosaminoglucanos, razón por la que se ha considerado que esta población tiene una mayor potencial aterogénico (10-11).
Por ello, se considera que un tratamiento oportuno y eficaz de las dislipidemias es esencial para la prevención y el control de las enfermedades cardiovasculares ateroescleróticas y a su vez disminuir la alta carga económica que generan. Con este capítulo, se buscará fortalecer el conocimiento del lector sobre el proceso de diagnóstico, seguimiento y tratamiento de pacientes con dislipidemia.
Abordaje inicial
El enfoque del tratamiento del paciente con dislipidemia comprende los siguientes apartados:
• Diagnóstico adecuado
• Descartar causas secundarias de dislipidemia y considerar causas genéticas
• Estratificación de riesgo cardiovascular
• Tratamiento según metas
• Monitorización de respuesta al tratamiento y efectos secundarios
Diagnóstico
El diagnóstico de las dislipidemias se basa en general en la medición de un perfil lipídico en una muestra con al menos 8-12 h de ayuno, que es necesario para evitar el efecto de la comida sobre los triglicéridos. Sin embargo, si no es posible, el perfil lipídico sin ayuno tiene similar capacidad de predicción de riesgo que el realizado con ayuno y puede ser utilizado para la valoración inicial (12).
El examen estándar se compone de CT, HDL, TAG y el cálculo del colesterol LDL a partir de la fórmula de Friedewald cuando el valor de TAG es menor a 400 mg/dl o medición directa del colesterol LDL cuando los TAG son >400 mg/dl. En este escenario, es frecuente no tener esta medición directa del LDL, por lo que una consideración práctica cuando no la tenemos, es calcular el colesterol no HDL (CT-HDL) y según este tomar decisiones de manejo (12).
El colesterol no HDL es usado como estimación de las lipoproteínas aterogénicas como las VLDL, remanentes de VLDL, IDL, LDL y lipoproteína (a), la última conocida como Lp(a); esta medición se considera un mejor indicador de riesgo que el LDL y tiene gran correlación con los niveles de ApoB. Sin embargo, dado que los estudios se han basado en el LDL como meta de tratamiento, este sigue siendo el primer objetivo de tratamiento, de modo que es el colesterol no HDL el segundo objetivo (12).
La ApoB es la apolipoproteína presente en las lipoproteínas aterogénicas, su medición no es rutinaria en nuestro medio, pero puede ser importante en pacientes con hipertrigliceridemia >200 mg/dl o diabéticos en quienes la medición del LDL tiene gran imprecisión y también puede asociarse con mayor presencia de LDL densas y pequeñas con menos colesterol pero mayor número de partículas ApoB, en especial en aquellos pacientes con TAG elevados y HDL bajas, enfermedad que también se ha llamado dislipidemia aterogénica (13). Las más recientes guías de dislipidemias europeas sugieren en caso de estar disponible la ApoB como alternativa al LDL para evaluación de riesgo y guía de manejo, y debe ser preferida sobre el colesterol no HDL en pacientes con TAG elevados, diabéticos, síndrome metabólico, obesidad y niveles bajos de colesterol LDL, dado que en estos grupos se ha encontrado una discordancia entre los niveles de LDL y ApoB de hasta un 20 %, de modo que son los primeros más bajos con la potencial subestimación del riesgo (14).
La medición de Lp(a) se sugiere en pacientes con enfermedad ateroesclerótica prematura o antecedente de un familiar en primer grado con esta; sin otra causa identificada, un nivel >50 mg/dl se considera elevado (15). Las más recientes recomendaciones europeas indican su medición al menos una vez en la vida de cada persona, para identificar aquellos que tienen un nivel heredado de Lp(a) extremadamente elevado >180 mg/dl con un riesgo de por vida muy elevado de enfermedad ateroesclerótica, equivalente a la de los pacientes con hipercolesterolemia familiar hereditaria; niveles no tan elevados pero >50 mg/dl también se asocian con mayores eventos y sirven como modificadores de riesgo cardiovascular en la población general (14).
Causas secundarias
Se debe interrogar al paciente sobre medicamentos, hábitos de vida, alimentación, consumo de licor y comorbilidades que puedan generar alteraciones lipídicas, asimismo se sugiere hacer rutinariamente medición de la función renal, tamización de diabetes TSH y transaminasas para evaluar causas secundarias y definir potenciales riesgos del tratamiento; otros exámenes de causas secundarias dependerán de la sospecha clínica (14) (tabla 2.1).
Tener todas estas consideraciones es de gran importancia, pues son causas potencialmente reversibles de dislipidemias en las que puede evitarse el uso innecesario de hipolipemiantes, con los potenciales riesgos y costos que esto genera.
Tabla 2.1. Causas secundarias de dislipidemias
Fracción lipídica alterada
Enfermedad
Colesterol total y LDL
Hipotiroidismo
Síndrome nefrótico
Mieloma múltiple
Esteroides anabólicos, progestágenos
Colestasis
Inhibidores de proteasa
Triglicéridos
Falla renal crónica
DM tipo 2
Obesidad
Consumo excesivo de alcohol
Hipotiroidismo
Tiazídicos, betabloqueadores
Corticoesteroides
Estrógenos
Inhibidores de proteasa
Causas genéticas
Estas se sospechan principalmente en pacientes con niveles muy elevados de LDL >190 mg/dl, TAG >500 mg/dl, historia personal o familiar de enfermedad ateroesclerótica a temprana edad, presencia de xantomas tendinosos, arco senil en <45 años. Esta consideración es importante, pues muchas de estas alteraciones genéticas tienen herencia autosómica dominante, lo que implica que puede estar presente hasta en un 50 % de los familiares y permitir un diagnóstico y tratamiento agresivo temprano en el paciente y otros miembros de la familia (16).
Estratificación de riesgo
El riesgo cardiovascular es posible calcularlo a través de diferentes escalas. La alternativa aceptada por las guías colombianas de dislipidemia es la escala de riesgo de Framingham modificada para estimar el riesgo relativo de enfermedad cardiovascular a 10 años. El estudio original de dicha escala fue realizado en los Estados Unidos donde siguieron a 5209 varones de 30 a 62 años en dos ocasiones: 1948 y 1971, y lograron determinar los principales factores de riesgo de enfermedades cardiovasculares (17); aún esta población continúa en seguimiento con un número mayor. A partir de la escala de riesgo cardiovascular a 10 años, se pueden dividir los pacientes en varios subgrupos:
• Pacientes de bajo riesgo: <5 % de riesgo a 10 años
• Riesgo limítrofe: entre el 5 y el 7,5 % a 10 años
• Riesgo intermedio: entre el 7,5 y el 20 %
• Riesgo alto: >20 %
Lo anterior es solo un punto de partida, pues habrá que considerarse una serie de enfermedades que pueden aumentar este riesgo y, por tanto, modificar nuestra conducta (18) (tabla 2.2).
Tabla 2.2. Factores que aumentan el riesgo
Historia familiar de enfermedad cardiovascular (ECV) ateroesclerótica prematura (hombres <55 años, mujeres <65 años)
Hipercolesterolemia primaria LDL 160-189 mg/dl, no HDL 190-219 mg/dl
Síndrome metabólico
Enfermedad renal crónica (ERC) dep 15-59 m/min, microalbuminuria >30 mg/g
Enfermedad inflamatoria crónica, por ejemplo, psoriasis, artritis reumatoide, VIH
Historia menopausia <40 años, preeclampsia
Hipertrigliceridemia persistente >175 mg/dl
PCR ultrasensible >2 mg/l
Lp(a) >50 mg/dl, medir en historia familiar de ECV ateroesclerótica temprana
ApoB >130 mg/dl en pacientes con triglicéridos persistentemente >200 mg/dl
Índice tobillo brazo <0,9
Muñoz et al. en 2014 realizaron una validación de las escalas Framingham y PROCAM (por sus siglas en inglés) en población colombiana. Encontraron que la escala de Framingham sobreestima el riesgo cardiovascular en especial en las poblaciones de bajo y mediano riesgo, mientras que la escala de PROCAM tiene una calibración más ajustada a la población colombiana, con énfasis en que el origen de este puntaje se hizo basado en el seguimiento de hombres alemanes (población que difiere de forma importante de la de nuestro país). El PROCAM utilizado para población femenina debería ser multiplicado por 0,25 en mujeres no diabéticas (19).
Las guías actuales de manejo de dislipidemia en adultos recomienda el uso del modelo de Framingham original con la modificación de multiplicar el resultado por 0,75 para nuestra población (1), a pesar de que el modelo PROCAM tiene mejor desempeño en el momento de discriminar a los pacientes de alto y bajo riesgo en la población colombiana. La principal razón por la que los autores de la guía tomaron esta conducta fue porque la escala de Framingham es mucho más conocida y aplicada, de esta forma se busca homogeneizar el método de estadificación del riesgo.
Existen otras escalas para evaluar riesgo cardiovascular como score y ecuación de cohortes acumuladas, utilizadas en las guías europeas y estadounidenses. Estas están estandarizadas para tales poblaciones y algunas sugieren ajustes para cada país como la escala de Globorisk que proporciona herramientas de evaluación de riesgos recalibradas según la población evaluada (que incluye Colombia) y hacen posible la estimación del riesgo de enfermedad cardiovascular con mediciones de laboratorio o sin ellas (14,18,20). La dificultad con las escalas nombradas es que no han sido validadas en nuestra población. Dichas escalas se pueden encontrar fácilmente en las páginas oficiales de estas sociedades científicas, en versiones para PC y web, pero también contamos con aplicaciones para sistemas operativos iOS y Android en que se pueden emplear fácilmente.
En aquellos pacientes que están en riesgo limítrofe o intermedio, puede ser necesaria la realización de test adicionales para ayudar a reclasificar al paciente hacia un mayor o menor riesgo, lo que impactará la toma de decisiones, en especial sobre manejo farmacológico. Hasta el momento la mejor prueba para realizar esta reclasificación es el puntaje de calcio que es un marcador de ateroesclerosis subclínica e implica considerar tratamiento con estatinas, en especial cuando es >100 unidades Agatston (UA) o mayor del percentil 75 para la edad (18).
Poblaciones especiales
Hay otros grupos para los cuales no es necesario la aplicación de escalas de riesgo ni realización de pruebas adicionales, pues se consideran desde un principio como de alto o muy alto riesgo cardiovascular y, por tanto, se benefician del tratamiento hipolipemiante los pacientes diabéticos entre 40 y 75 años, los pacientes con niveles de colesterol LDL >190 en los cuales se debe sospechar dislipidemia familiar y en pacientes con enfermedad ateroesclerótica establecida (enfermedad cerebrovascular, coronaria, vascular periférica sintomática) (21).
Los pacientes menores de 40 años no están bien representados en las cohortes en las que se validaron las escalas de riesgo. Además, al aplicarles estas escalas la mayoría debido a su edad y pocos factores de riesgo serán considerados como de bajo riesgo cardiovascular, lo que les dará una falsa sensación de tranquilidad; para este grupo, los estadounidenses sugieren evaluar el riesgo cardiovascular de por vida media mediante calculadoras como la ASCVD Risk Calculator Plus (18). Se espera que si una persona menor de 50 años tiene sus factores de riesgo en niveles óptimos el riesgo cardiaco de por vida será <5 %, mientras que un paciente con un solo factor de riesgo en nivel subóptimo podría tener un riesgo de por vida >39 %, lo que implicaría tomar medidas de estilo de vida más estrictas y en algunos casos considerar uso de estatinas. Hasta el momento no hay ensayos clínicos de hipolipemiantes en prevención primaria en adultos jóvenes. Actualmente se está llevando a cabo el estudio ECAD (por sus siglas en inglés) con el que se pretende dar tratamiento con estatina a adultos entre 35 y 50 años sin enfermedad cardiovascular, con colesterol LDL >70 mg/dl, para disminuir eventos cardiovasculares ateroescleróticos mayores (22). La justificación del anterior estudio es lo que algunos han llamado prevención primordial, en la que se trata de evitar tener niveles subóptimos de colesterol LDL desde temprana edad. Lo anterior hace que la carga de placa ateroesclerótica sea menor; al tener menos tiempo de exposición al factor de riesgo, se sugiere el índice miligramos/año de colesterol LDL como medida de grado de exposición en el tiempo, en analogía con el índice paquetes/año, utilizado como medida de exposición en el tiempo al cigarrillo. Se estima que un índice miligramos/año de >5000, lo que equivale a un paciente de 40 años con un colesterol LDL promedio de 125 mg/dl, se asocia con alto riesgo de eventos cardiovasculares (23).
Tratamiento
La primera recomendación es la de resaltar el manejo no farmacológico que comprende los hábitos de vida saludables como ejercicio regular de moderada intensidad al menos 150 min semanales o 75 min si es vigoroso, abandono de cigarrillo, mantener un peso normal, consumo moderado de licor que equivale a un máximo diario de 20 g de alcohol en los hombres y 10 g en mujeres, dieta saludable como la dieta mediterránea que se basa en un mayor consumo de frutas, verduras, leguminosas, cereales y frutos secos, consumo de proteína animal preferiblemente carnes blancas como pollo o pescado y limitar el consumo de carnes rojas a dos veces por semana. Disminuir el consumo de ácidos grasos saturados como los que provienen de la grasa visible en las carnes, el aceite de palma, la mantequilla, las margarinas, la tocineta y la crema de leche, y mayor aporte de ácidos grasos monoinsaturados como los presentes en el aceite de oliva, canola, frutos secos como las nueces, avellanas, pistachos y almendras (24). En un ensayo clínico, se demostró que aquellos pacientes que recibieron una dieta mediterránea suplementada con aceite de oliva extravirgen comparada con una dieta baja en grasas tuvieron un 31 % de menores eventos cardiovasculares a un seguimiento de 4,8 años (25).
La segunda recomendación es el manejo de las comorbilidades como HTA, DM y obesidad, según las diferentes guías de manejo. La tercera recomendación es antes de definir un tratamiento farmacológico reconsiderar las causas secundarias de dislipidemia, como fue descrito. La cuarta recomendación es el manejo farmacológico de la dislipidemia; la meta del tratamiento se ajustará al riesgo cardiovascular de cada paciente y se hace en primera instancia con estatinas; si es necesario otro medicamento, se considerará el uso de ezetimiba como segunda línea y como tercera línea queda el uso de iPCSK9 como el alirocumab o evolocumab (13,21). El uso de fibratos y otros hipolipemiantes se hará en ciertas situaciones especiales. A continuación, se discutirá de manera más detallada las anteriores consideraciones.
Metas de tratamiento
La principal meta es la disminución del LDL según el riesgo cardiovascular con el uso de hipolipemiantes según su potencia (14,21) (tablas 2.3 y tabla 2.4).
Tabla 2.3. Potencia de las estatinas
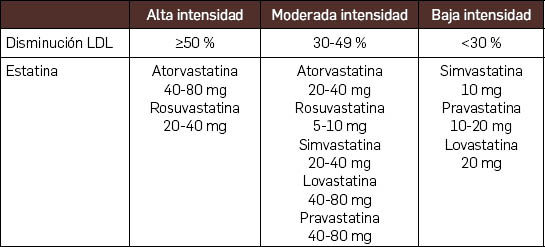
Tabla 2.4. Potencia estimada de hipolipemiantes no estatinas
Medicamento o combinación
Porcentaje estimado disminución LDL
Ezetimibe
15-25 %
Ezetimibe más estatina alta intensidad
65 %
iPCSK9
60 %
iPCSK9 más estatina alta intensidad
75 %
iPCSK9 más estatina alta intensidad más ezetimibe
85 %
Pacientes de muy alto riesgo
Aquellos con enfermedad ateroesclerótica establecida que han tenido un evento cardiovascular agudo en el último año y múltiples eventos cardiovasculares o enfermedad ateroesclerótica asociada a múltiples enfermedades de riesgo (HTA, diabetes, >65 años, enfermedad renal crónica/ERC, tabaquismo, LDL persistentemente >100 mg/dl, historia de dislipidemia familiar, enfermedad ateroesclerótica prematura antes de 65 años en mujeres y 55 años en hombres). La meta del colesterol LDL es una disminución mayor del 50 % y menor de 55 mg/dl (13-14,21).
Pacientes de alto riesgo
Aquellos con enfermedad ateroesclerótica estable, sin eventos previos, pacientes que sin tener enfermedad ateroesclerótica tienen colesterol LDL mayor de 190 (en estos se debe sospechar dislipidemia familiar), pacientes con riesgo calculado a 10 años de más del 20 % y diabéticos con uno o más factores de riesgo. La meta de LDL para este grupo es una disminución >50 % y menor de 70 mg/dl (13-14,21).
Pacientes de riesgo moderado o intermedio
Aquellos con riesgo cardiovascular entre el 7,5 al 20 % y diabéticos de menos de 10 años de evolución de enfermedad, sin otro factor de riesgo. La meta de LDL para las guías estadounidenses es del 30 al 50 % y para los europeos y endocrinólogos estadounidenses es de menos del 100 mg/dl (13-14,21).
Pacientes con riesgo limítrofe
Aquellos con riesgo calculado entre el 5 y el 7,5 %. Esta categoría solo está establecida por las guías estadounidenses que sugieren evaluar los factores que puedan aumentar el riesgo como el puntaje de calcio y establecer una disminución de colesterol LDL del 30 % con estatinas de moderada intensidad (21) (tabla 2.3).
Pacientes de bajo riesgo
Aquellos con riesgo estimado menor del 5 %. En este grupo, las guías estadounidenses no dan ninguna meta de colesterol LDL, sino que consideran factores que puedan aumentar el riesgo y definen el tratamiento con estatinas de moderada intensidad (21). Las guías de los endocrinólogos estadounidenses sugieren una meta de LDL menor de 130 mg/dl (13) y las guías europeas una meta de LDL menor de 116 mg/dl (14). En esta categoría, están también algunos pacientes jóvenes con pocos factores de riesgo cardiovascular. Una estrategia que se propone en este grupo es evaluar el riesgo cardiovascular de por vida para definir quiénes se benefician de estrategias no farmacológicas más intensivas y en algunos casos considerar uso de estatinas; el estudio ECAD dará más evidencia al respecto (18,22).
Metas de otras fracciones lipídicas
La meta de tratamiento inicial es la del colesterol LDL debido a lo encontrado en los diferentes ensayos clínicos de tratamiento hipolipemiante; sin embargo, diferentes estudios demuestran que el potencial aterogénico está dado principalmente por las lipoproteínas ApoB debido a su potencial de cruzar la barrera endotelial, depositarse en la pared arterial y comenzar la formación de ateroma. El colesterol LDL es una medida del colesterol que es trasportado por las partículas de LDL que a su vez están conformadas por ApoB y son las partículas que más aportan al total de ApoB en el plasma. Sin embargo, otras lipoproteínas como las VLDL y IDL también contienen ApoB, son proaterogénicas y no están representadas en la medición de colesterol LDL, de tal manera que la mejor forma de evaluar y tratar el colesterol aterogénico sería guiándonos por medio de la concentración total de ApoB o por medio de la concentración de colesterol no HDL que tiene gran correlación con esta última; peso a ello, quedan como metas secundarias debido a que no han sido extensamente evaluadas en ensayos clínicos.
ApoB
Por lo anterior, se considera como la mejor alternativa al LDL para guiar el tratamiento y se prefiere aun sobre el colesterol no HDL en pacientes con TAG elevados, obesos, diabéticos y con niveles muy bajos de LDL. La meta a lograr es <65 mg/dl en pacientes de muy alto riesgo, <80 mg/dl en alto riesgo y <100 en riesgo intermedio (14).
Colesterol no HDL
Como se mencionó, este es un muy buen indicador de riesgo cardiovascular y tiene alta correlación con ApoB. La meta es tenerlo 30 mg/dl más que la meta específica de LDL según el riesgo: <85 mg/dl en muy alto riesgo, <100 mg/dl en alto riesgo y <130 mg/dl en riesgo intermedio. Tiene la ventaja de que su cálculo es muy fácil, no requiere medición de otras fracciones lipídicas, no aumenta costos y no se afecta por los triglicéridos. En las guías británicas, consideran el colesterol no HDL como la primera meta a cumplir y dejan el colesterol LDL como meta secundaria; en las guías europeas, se considera una meta secundaria a lograr luego de lograr la meta de colesterol LDL (8,13-14).